Die Geschichte der Antibiotika: "Keime sind uns haushoch überlegen"
Darmbakterien (hier E. coli) können immer öfter Antibiotika unwirksam machen.
Eine Herz- oder Lebertransplantation, Krebstherapien, die das Immunsystem schwächen, eine neue Hüfte: "Viele Bereiche der modernen Medizin wären ohne Antibiotika nicht möglich – oder es gäbe unglaublich viele Komplikationen", sagt Infektionsspezialist Oskar Janata vom SMZ Ost-Donauspital in Wien.
Im September 1928 machte Alexander Fleming seine wichtigste Entdeckung: Dass ein Schimmelpilz das Wachstum von Bakterien hemmt. Genau genommen war es eine Wiederentdeckung: Bereits Theodor Billroth beobachtete 1874 diesen Effekt des Pilzes Penicillium auf Bakterien.
➤ Mehr lesen: Antibiotika - 8 Mythen im Faktencheck
Bereits vor Flemings Erkenntnis gab es antibakterielle Substanzen – etwa die Arsenverbindung Arsphenamin: Paul Ehrlich wies 1909 nach, dass sie gegen den Erreger der Syphilis wirkt.
Die Ära der Antibiotika begann mit Penicillin
"Aber Penicillin war das erste richtige Antibiotikum mit einer Wirksamkeit gegen sehr viele Bakterienstämme“, so Janata.
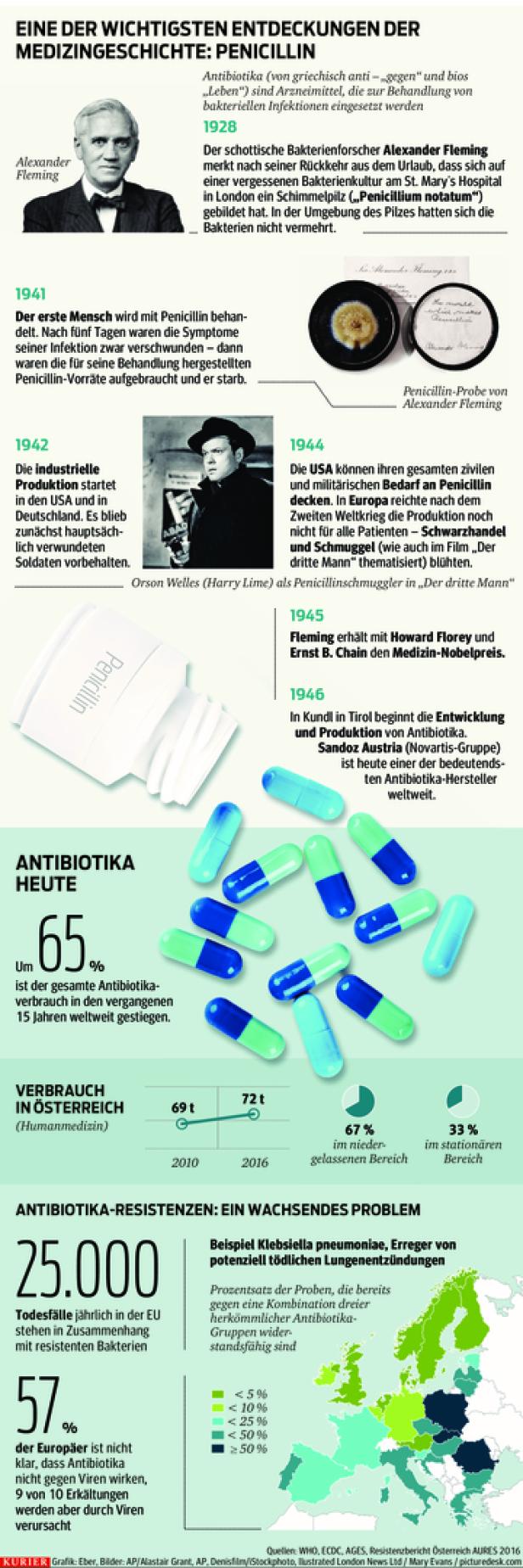
Bis zur industriellen Herstellung von Penicillin dauerte es noch 14 Jahre – während des Zweiten Weltkrieges wurden mit den knappen Vorräten vorwiegend Soldaten behandelt.
"Die große Ära der Antibiotika hielt bis Ende der 70er-Jahre an – in dieser Zeit wurden alle bis heute üblichen Substanzen entdeckt", Janata erklärt: "Alles Produkte von Pilzen, mit denen sie sich in der Natur vor anderen Mikroorganismen schützen."
"Danach begnügten sich die Firmen damit, aus einem Antibiotikum der ersten Generation eines der zweiten zu machen – mit einem etwas breiteren Anwendungsbereich und anderer Dosierung zum Beispiel. Aber man hat damals nicht bedacht, dass es trotzdem dieselbe Substanz ist."
Die ersten Probleme für Antibiotika keimten in den 80ern
Bis Mitte der 80er-Jahre das erste große Problem auftrat: Resistente Staphylokokken (MRSA), die lange Zeit die Problemkeime im Krankenhaus waren: "Und denen war es egal, ob es sich etwa um ein Cephalosporin der ersten, zweiten oder vierten Generation handelte. Wenn resistent, dann gegen alle Generationen", erzählt Janata.
Mehr als zehn Jahre dauerte es, "bis die Medizin diesen Schock überwunden und neue Wirkstoffe zur Verfügung hatte". Doch ab dem Jahr 2000 dann der nächste – bis heute anhaltende – Rückschlag durch multiresistente Darmkeime (Klebsiellen, Escherichia coli) mit einer besonderen Eigenschaft: Sie bilden ein Enzym (Eiweiß), das Antibiotika zerstört.
In mehreren Staaten (vor allem im südlichen und östlichen Europa) sind mehr als 50 Prozent bestimmter Bakteriengruppen gegen mehrere Antibiotika resistent. Die Weltgesundheitsorganisation (WHO) und auch die EU haben schon mehrfach gewarnt, dass diese Resistenzen "eine immer größere Bedrohung" darstellen.
Penicillin ist wohl das bekannteste Antibiotikum.
Was antibiotikaresistente Krankheitserregern begünstigt
"Natürlich tragen falsche Verschreibung und falsche Einnahme nach wie vor zu dem Problem bei", sagt Janata. Er habe den Eindruck, dass besonders in Spitalsambulanzen, wo Ärzte die Patienten oft nicht kennen, häufiger Breitbandantibiotika verschrieben werden.
➤ Mehr lesen: Warum ein resistenter Keim jetzt für Beunruhigung sorgt
Aber es gibt weiteres, zunehmendes Problem: die Ausbreitung solcher multiresistenten Darmkeime in der Umwelt. Verunreinigtes Trinkwasser und schlechte Sanitäranlagen sind in vielen Schwellenländern ein Problem: "Gäbe es weltweit sauberes Trinkwasser, würde sich das Problem deutlich entschärfen."

Infektionsspezialist Oskar Janata vom SMZ Ost - Donauspital in Wien.
Heute gehe man schon davon aus, dass – als ein Beispiel – praktisch jeder Indien-Urlauber mit einem resistenten Keim im Darm zurückkomme. Die müssen nicht gleich krank machen, können aber generell bei Spitalsaufenthalten zum Problem werden – wenn die Hygiene nicht passt.
"Kommt ein Patient mit so einem Keim in unser Spital, dann weiß ich, dass wir alle notwendigen Maßnahmen setzen, damit er sich nicht auf Stationen ausbreitet", sagt Janata. In vielen Ländern sei dem aber nicht so.
Hoffen auf neue Antibiotikawirkstoffe
Janata betont: "Wir haben im Spital immer noch einen Weg gefunden, auch Patienten erfolgreich zu behandeln, deren Keim gegen alle Antibiotika resistent ist." Dann gebe es noch Medikamente aus anderen Bereichen – etwa zwei Tuberkulosepräparate: "Aber das sind nur Sachen für Spezialisten im Spital."
Er hoffe, dass in zwei bis fünf Jahren endlich wieder neue Wirkstoffe zugelassen werden – zuerst für den Spitalsbereich als Infusionen, später auch Tabletten für die Ordinationen. Und dass es langfristig auch andere Methoden zur Bakterienbekämpfung gibt – etwa die gezielte Stimulierung des Immunsystems, ähnlich wie in der Krebstherapie.
➤ Mehr lesen: Antibiotika und Darm: Ab wann Probiotika sinnvoll sind
Eines sei aber klar: "Einen endgültigen Sieg über die Bakterien wird es sicher niemals geben. Die Keime sind uns haushoch überlegen, das hat die Geschichte bewiesen."
Kommentare