WHO-Warnung: Das sind die 12 gefährlichsten Bakterien
Gegen manche Bakterien können Antibiotika nichts mehr ausrichten - dann sind sogar die Ärzte machtlos und Patienten sind ihrem Schicksal ausgeliefert. Das liegt an Bakterien, die gegen alle verfügbaren Medikamente resistent geworden sind. Die Weltgesundheitsorganisation WHO will nun den Kampf gegen diese antibiotika-resistenten Bakterien verstärken und veröffentlichte am Montag erstmals eine Liste mit zwölf Bakterienfamilien, die "die größte Bedrohung der menschlichen Gesundheit" darstellen, wie die Organisation in Genf mitteilte. Sie will Forscher dadurch animieren, neue Antibiotika zu entwickeln.
Zu den gefährlichsten Keimen dieser Art gehören nach Angaben der WHO die Gattungen Acinetobacter, Pseudomonas und Enterobacter, zu denen etwa Kolibakterien gehören. Die Keime können Durchfälle auslösen, aber auch gefährliche Infektionen in der Lunge oder im Blut. Andere, wie zum Beispiel Gonokokken oder Salmonellen, wurden als hohes Risiko klassifiziert. Weitere "Killer": Staphylococcus aureus (können etwa Abzesse auslösen), Streptococcus pneumoniae (Auslöser für z.B. Lungenentzündung), Shigella (kann Bakterien-Ruhr auslösen)
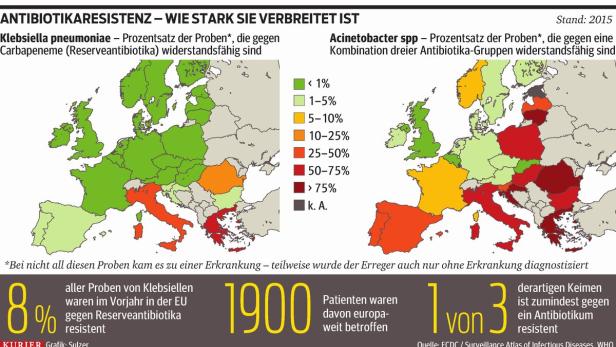
Betroffen seien Millionen Patienten in aller Welt, sagte Evelina Tacconelli, Mitglied der Europäischen Gesellschaft für klinische Mikrobiologie und Infektionskrankheiten (ESCMID). 60 Prozent der Patienten mit schweren Infektionen, die sich nicht mit Antibiotika behandeln lassen, sterben nach ihren Angaben. An Schätzungen über die weltweite Zahl von tödlichen Infektionen durch Antibiotika-resistente Bakterien wolle die WHO sich aber nicht beteiligen. Britische Forscher nannten 2014 eine Zahl von weltweit 700 000 im Jahr.
Gefahr durch multiresistente Keime
Besonders groß sei die Bedrohung durch Keime, die gegen mehrere Antibiotika resistent sind, teilte die WHO mit. Diese Bakterien veränderten sich ständig und werden so auch gegen neue Medikamente immun. Diese Immunität könnten sie auch an andere Bakterien weitergeben. Die Keime kämen oft in Krankenhäusern und Pflegeheimen vor. Erst im Jänner dieses Jahres ist in den USA eine Patientin an einer Infektion gestorben, nachdem sich alle 26 zugelassenen Antibiotika als wirkungslos erwiesen hatten.
Die mehr als 70 Jahre alte Frau hatte mehrere Spitalsaufenthalte in Indien hinter sich: Sie hatte sich den Oberschenkel gebrochen – aber die Heilung verlief nicht komplikationsfrei, es kam zu einer Entzündung.
Zurück in den USA, musste die Frau neuerlich ins Spital – die Infektion breitete sich im Körper aus, herkömmliche Antibiotika-Therapien wirkten nicht. Die Ärzte diagnostizierten einen multiresistenten Erreger (Klebsiella pneumoniae) mit einer gefährlichen Eigenschaft: Er besitzt Enzyme, die viele Antibiotika spalten und damit unwirksam machen können. Alle 26 in den USA zugelassenen Antibiotika halfen nichts – die Entzündung breitete sich im Körper aus, die Frau starb an den Folgen.
"Es gibt viele Gründe, warum eine Infektion auf gar nichts anspricht", sagt der Hygienespezialist Oberarzt Oskar Janata: "Das kann zum Beispiel auch am Immunsystem liegen. Faktum ist, dass etwa im Donauspital in Wien noch kein Patient Opfer solcher hochresistenter Erreger geworden ist."
Eingeschleppt
Es bestehe auch keine Gefahr, dass man sich in Österreich in einem Spital damit infiziert: "In der Regel handelt es sich bei diesen Erregern um eingeschleppte Infektionen, etwa von Urlaubsheimkehrern. "Diese Patienten werden aber sofort in einem Einzelzimmer isoliert. Die Keime haben sich nicht in einem heimischen Spital festgesetzt."
"Wir sind in Österreich auf solche Erreger vorbereitet", sagt Janata. Um sie erfolgreich zu bekämpfen, gebe es mehrere Strategien:
Neue Substanzen "Es gibt zwei neue Substanzen (Cephalosporine), die in solchen Fällen wirken könnten, aber in vielen Ländern – auch Österreich – noch nicht erhältlich sind. Sie können aber im Notfall international bestellt und geliefert werden."
Kombinationen Nach genauer Laboranalyse der Eigenschaften bestimmter Krankheitserreger wird eine Medikamentenkombination zusammengestellt.
non traditional antibiotics Wirkstoffe, die zwar auch eine bakterientötende Wirkung haben, bisher aber in anderen Bereichen eingesetzt wurden: "Es gibt etwa ein Tuberkulose-Medikament, das neben der eigentlichen Anwendung auch sehr gut gegen Bakterien wirkt, nur hat man das bisher nicht genützt."
Mutation
Dass manche Erreger – wie etwa bestimmte Klebsiellen – seit einiger Zeit die gefährliche Eigenschaft besitzen, mit Enzymen Antibiotika spalten und unwirksam machen zu können, sei Folge einer genetischen Mutation: "Das hat noch nichts mit der breiten Verwendung dieser Medikamente zu tun."
Die entscheidende Frage sei dann aber, wie man die Ausbreitung verhindern könne: "Und da spielt die Krankenhaushygiene eine große Rolle: "Einzelzimmer, Mundschutz, Handschuhe und Übermantel, konsequente Händedesinfektion. Spitalsträger müssen sich bewusst sein, dass sie in diesem Bereich nicht sparen dürfen, sondern investieren müssen."
Und natürlich sei der sorgsame Umgang mit Antibiotika extrem wichtig: "Nach einem Urlaub in einem Risikoland kommen Sie ziemlich sicher mit einem multiresistenten Darmbakterium zurück. In Österreich wird dieses wieder von ihren eigenen, nicht resistenten Bakterien verdrängt. Wenn ich diese aber durch ein Antibiotikum abtöte, kann sich der resistente Keim breitmachen."
"Die Häufigkeit resistenter Keime ist in Österreich auf einem relativ niedrigen Niveau", betont Janata. "Aber wir müssen unbedingt darauf achten, dass das auch so bleibt. Wir dürfen die Situation nicht unterschätzen."
Dazu zähle auch, in die Kompetenz der Spitalsmitarbeiter zu investieren: "Die Behandlung solch hochresistenter Keime muss man in eigenen Kursen lernen."
Kommentare